Bifurkationen: 1 oder 2 Stents setzen?
Interventionen von Bifurkationen-- Bifurkationsläsionen stellen einen immer wieder im klinischen Alltag vor eine Herausforderung: 1-Stent- oder 2-Stentstrategie – und wenn zwei Stents, dann mit welcher Technik?
Veröffentlicht: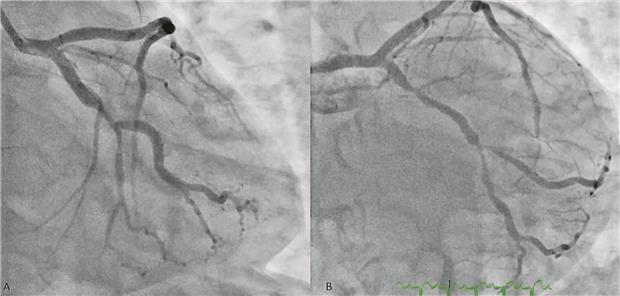
Abb. 1-- Gegenüberstellung einer einfachen Bifurkationsläsion (links) im Bereich RCX/PLA (da hier der proximale und distale Hauptast eine Stenose aufweist, der Seitast aber nicht entspricht dies hier einer Medina 1-1-0 Klassifikation) vs. einer wahren, komplexen Bifurkationsläsion (rechts) in diesem Bereich (Medina 1-1-1, SB-Stenose 90 %, sowie > 10 mm, zudem Hauptastläsion ca. 28 mm, Winkel ca. 50°).
© Gaede
Fast jede fünfte Koronarläsion, die interventionell behandelt wird, ist eine Bifurkationsläsion. Aus der einer Bifurkation definitionsgemäß zugrunde liegenden Anatomie aus Haupt- und Seitast resultieren zwei Aspekte, die die potenzielle Komplexität einer perkutanen Koronarintervention (PCI) von diesen Läsionen sofort verdeutlichen: Die verschiedenen Gefäßdiameter der beteiligten Gefäßabschnitte und der bei jeder Läsion andere Bifurkationswinkel. Bei mittels PCI behandelter Bifurkationsläsionen zeigen sich häufiger ein starkes Recoil, eine Stentmalapposition oder -unterexpansion sowie periprozedurale Myokardinfarkte. Neueste Daten zeigen jedoch, dass die Ereignisraten von Patienten nach komplexer PCI nicht unbedingt höher sein müssen als bei Patienten nach einfacher PCI. Potenzielle Erklärungen hierfür sind die Implementierung neuester Techniken und die Berücksichtigung der aktuellsten Daten in den klinischen Alltag.
Wichtig ist die richtige Klassifikation
Um diese bei Bifurkationsläsionen umzusetzen, sind folgende Schritte wichtig: Die Läsion sollte zunächst klassifiziert werden:
Liegt eine wahre Bifurkationsstenose vor? Sind also Haupt- und Seitast betroffen? Hier hilft die Medina-Klassifikation, die Bifurkationsläsionen in die drei Segmente „proximaler Hauptast“, „distaler Hauptast“ und „Seitast“ einteilt und für diese entweder die Zahl „0“ in Abwesenheit einer Stenose oder die Zahl „1“ bei Vorliegen einer Stenose vergibt (Abb. 1).
Liegt zudem eine komplexe Bifurkationsstenose vor? Dies ist per Definition eine wahre Bifurkationsstenose (Medina-Klassifikation 0-1-1 oder 1-1-1) mit folgenden aus der DEFINITION-Studie abgeleiteten zusätzlichen Kriterien: Der Stenosegrad des Seitastes beträgt mindestens 90 % (70 % bei Hauptstammläsionen) und ist länger als 10 mm. Zusätzlich sollte die Läsion zwei der folgenden Kriterien aufweisen: mehr als nur milde Kalzifizierung, mehrere Läsionen, Bifurkationswinkel < 45° oder > 70°, Hauptastreferenzdiameter < 2,5 mm, Hauptastläsionslänge < 25 mm und/oder Nachweis eines Thrombus.
Therapiestrategien für 3 Szenarien
Nach der Klassifikation der Bifurkation gilt es, die Strategie für die Intervention festzulegen: Hier sind drei Szenarien im Alltag denkbar:
1. Einfache Bifurkationsstenosen, bei denen nur der Hauptast oder nur der Seitast betroffen ist – also keinen wahren Bifuraktionsstenosen – sollten primär mit einer 1-Stentstrategie behandelt werden.
2. Bei wahren, komplexen Bifurkationsstenosen sollte direkt die Planung einer 2-Stentstrategie erfolgen. Diese kann sowohl die DK-Crush-Technik, aber auch die Culotte-Technik sein. Auch neuere Abwandlungen dieser Techniken wie DK-Mini-Crush, DK-Nano-Crush oder DK-Culotte sind hier gute Möglichkeiten und sollten in Abhängigkeit der Anatomie (Gefäßdiameter und Bifurkationswinkel) gewählt werden. Die fundierteste Datenlage gibt es aufgrund der DK-CRUSH-Studien allerdings zur DK-Crush-Technik.
3. Einen gewissen Graubereich bilden die wahren, jedoch nicht komplexen Bifurkationsläsionen. Betrachtet man die Daten der bis dato verfügbaren randomisierten Studien, scheint hier im Hauptstamm eine direkte 2-Stentstrategie sinnvoll, während für periphere Bifurkationsstenosen eher eine primäre 1-Stentstrategie bevorzugt werden sollte.
Unabhängig von der Strategie ist des Weiteren eine optimale Läsionspräparation unabdingbar. Auch eine prä- interventionelle Planung und postinterventionelle Kontrolle der Ergebnisse mittels intravaskulärer Bildgebung kann hilfreich sein, die Ergebnisse zu optimieren – Daten liegen hier vor allem für die Intervention des Hauptstammes vor.
Fazit
Mithilfe dieses Leitfadens, der auf aktuellen Daten basiert, kann man einer Bifurkationsläsion selbstbewusst ins Auge sehen und am Ende das bestmögliche Ergebnis für den Patienten erzielen.
Literatur bei der Verfasserin
Kontakt-- PD Dr. Luise Gaede, Medizinische Klinik 2 – Kardiologie und Angiologie, Universitätsklinikum Erlangen

